Twoje dziecko ma autyzm? Koniecznie wprowadź dietę bezglutenową! Autyzm siedzi w jelitach, zatem wylecz jelita – wyleczysz autyzm. Te i wiele innych haseł słyszą rodzice, których dziecko otrzymuje diagnozę zaburzeń ze spektrum autyzmu (ang. ASD – autism spectrum disorder). Czy są one słuszne? Nie, nie są. Czy to znaczy, że dieta i zdrowie przewodu pokarmowego nie ma znaczenia u dziecka z ASD? Nie, absolutnie nie. Ale od początku. Czym w zasadzie jest autyzm i gdzie „on siedzi”?
Autorką tekstu jest dr n. med. Justyna Jessa. Dietetyk, absolwentka Warszawskiego Uniwersytetu Medycznego oraz studium doktoranckiego Instytutu Matki i Dziecka w Warszawie. Justyna jest również autorką książki Autyzm i dieta. Co jako rodzic powinieneś wiedzieć, wyd. Sensus.
Czym jest autyzm?
Autyzm, a właściwie zaburzenia ze spektrum autyzmu, to całościowe zaburzenia (chociaż w ostatnich latach często używa się określenia odmienny wzorzec neurorozwojowy), które objawiają się trudnościami w kontaktach społecznych, problemami z mową oraz abstrakcyjnym myśleniem (1).
Co charakteryzuje osoby z ASD?
- nieharmonijny rozwój,
- dosłowność,
- schematyczność,
- niedowrażliwość lub nadwrażliwość sensoryczna,
- trudności w rozumieniu ironii, metafor, żartów, „skrótów myślowych”,
- trudności w budowaniu relacji społecznych i rozumieniu reguł społecznych,
- trudności z komunikacją werbalną.
Wśród przyczyn ASC wyróżnia się czynniki genetyczne i środowiskowe. Środowisko rozumiemy tutaj jako wszystko, co nas otacza: stan zdrowia matki w czasie ciąży, czynniki okołoporodowe, leki, infekcje itp. Przy tym czynniki środowiskowe wydają się być kluczowymi w zamanifestowaniu się spektrum ASD (2). Jednak wiele osób sugeruje, że autyzm zaczyna się w jelitach…
Rola jelit
Nauka bardzo intensywnie przygląda się temu, co się dzieje w jelitach i jaki ma to wpływ na zdrowie w różnych jego aspektach – zdrowia metabolicznego, psychicznego czy immunologicznego. I świetnie, gdyż jelita odgrywają ogromną rolę. Jednak pewne wnioski z badań są obecnie mocno nadinterpretowane lub… jeszcze nie wiadomo, jak je interpretować.
Przykładowo, zagadnienie mikrobioty jelitowej, czyli wszystkich mikroorganizmów (bakterii, archeonów, grzybów), które zasiedlają nasz przewód pokarmowy jest bardzo gorącym tematem w nauce. Odkąd odkryto jej rolę w wydzielaniu neuroprzekaźników, czy syntezie kwasu masłowego, który ma również wpływ na układ nerwowy (3), pojawiła się nadzieja na nowe terapie różnych chorób neurologicznych, czy nawet psychiatrycznych za pomocą modyfikacji mikrobioty. Miałoby się to dziać np. poprzez probiotykoterapię czy transfer mikrobioty od osoby zdrowej. Ten aspekt zaczęto też analizować w odniesieniu do autyzmu. Jednak najnowsze badania (4) pokazują raczej, że dysbioza jelitowa, czyli mniej korzystny skład mikroorganizmów jelitowych, jest SKUTKIEM złej diety niż przyczyną zaburzenia. Nie dziwi to biorąc pod uwagę, że u osób z ASD bardzo często występuje ogromna wybiórczość pokarmowa i osoby te odmawiają spożywania całych grup produktów ze względu na ich smak, teksturę, kolor itp.
I owszem, ten krąg może być zamknięty. Wybiórcza dieta doprowadza do dysprozy jelitowej, co skutkuje dolegliwościami ze strony układu pokarmowego (np. bóli brzucha, biegunki). To powoduje niechęć do jedzenia i dalsze problemy z dysbiozą oraz dolegliwościami. Na końcu dolegliwości powodują większe natężenie zachowań trudnych i agresywnych oraz mniejszą koncentrację i inne objawy typowe dla osób w spektrum. Widać więc, że przyczyną „autystycznych zachowań” pośrednio może być dysbioza, jednak nie zmienia to faktu, że najpewniej ta wynika ze złej diety, a nie jest przyczyną autyzmu.
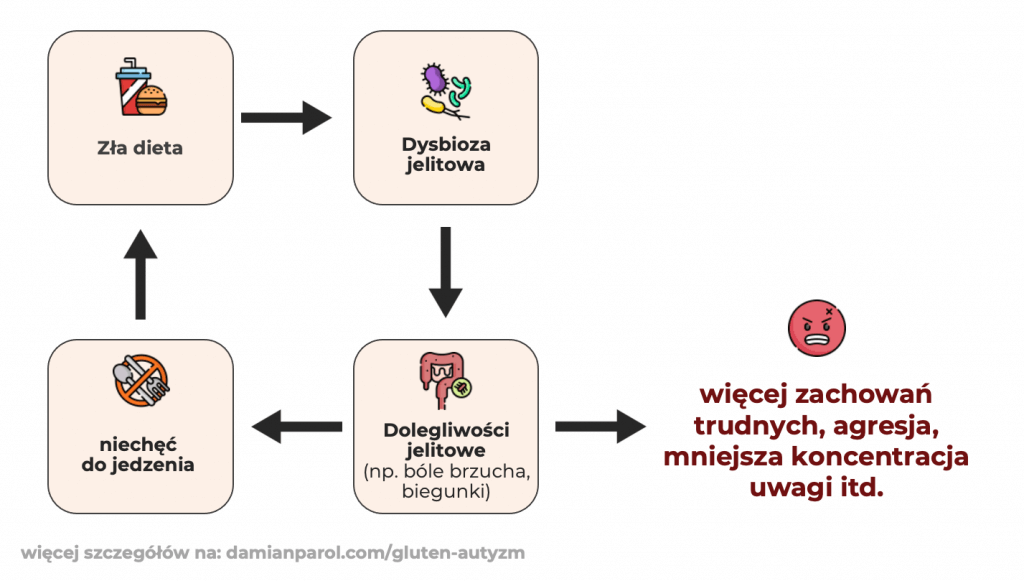
Szczególnie będzie to dotyczyło dzieci z ASD, które bardzo często mają problem z wyrażeniem potrzeb, gdyż nie powiedzą „mamo, boli mnie brzuch”. W związku z tym, dziecko z ASD, które ma dolegliwości jelitowe może mieć więcej trudnych zachowań charakterystycznych dla osób w spektrum. Jednak to nie oznacza, że autyzm siedzi w ich jelitach, tylko, że się najzwyczajniej w świecie źle czują. Szerzej temat zależności jelita – autyzm opisuję w swojej książce: Autyzm i dieta. Co jako rodzic powinieneś wiedzieć.
No dobrze. A zatem, skoro autyzm nie siedzi w jelitach, to czy dieta nie ma znaczenia? Otóż ma. Jak u każdego. W przypadku wystąpienia problemów gastroenterologicznych szczególnie.
Jaką rolę pełni dieta u dzieci w spektrum autyzmu?
Przede wszystkim, u osób w spektrum statystycznie częściej, niż u osób neurotypowych opisuje się różnego rodzaju dolegliwości jelitowe: zaparcia, biegunki i bóle brzucha, ale również wzdęcia, głośne bulgotania w brzuchu, refluks. Szacuje się, że występują one nawet u niemal 90% dzieci z ASD (dane naukowe są rozbieżne w tej kwestii) i jedynie u 9 – 37% dzieci neurotypowych (5-6). To są bardzo niespecyficzne objawy, których przyczyna u osób z ASD nie jest do końca poznana. Jako potencjalne przyczyny ich występowania podaje się wspomniane wyżej zaburzenia mikrobioty jelitowej (7-10), w tym SIBO (przerost bakteryjny w jelicie cienkim) (11), stany zapalne przewodu pokarmowego, szczególnie eozynofilowe zapalenie przełyku (12), nadmierną przepuszczalność bariery jelitowej (13). Wszystkie te zjawiska mogą mieć wspólne powiązania przyczynowo-skutkowe. Skoro te dolegliwości jelitowe są tak rozpowszechnione wśród osób z ASD, to naturalnie nasuwa się przypuszczenie odnośnie roli diety. Najczęściej wprowadzaną interwencją jest wykluczenie z diety glutenu i kazeiny (białka mleka krowiego). Dlaczego akurat tych białek?
Dieta bezglutenowa
Zaczęło się od „hipotezy opioidowej”. Zakładała ona przechodzenie peptydów (nie w pełni strawionych białek) do krwiobiegu, a następnie do ośrodkowego układu nerwowego, w którym przypuszczano, że ze względu na podobną strukturę chemiczną działają w sposób analogiczny do opiatów (m.in. morfina i heroina). Co prowadzi do zaburzeń przekaźnictwa nerwowego i w konsekwencji — szeregu objawów związanych z autyzmem, jak zaabsorbowanie sobą, zachowania autostymulacyjne, zaburzenia sensoryczne+ czy nadwrażliwość bólowa (14). Koncepcja kusząca, jednak nadal nazywana jest „hipotezą”, gdyż nie została potwierdzona w dalszych badaniach naukowych. Warto też zaznaczyć, że gluten i produkty mleczne nie są jednym potencjalnym źródłem peptydów tych właściwościach i teoretycznie mogą one powstawać też z takich produktów jak mięso czy szpinak.
Inne przypuszczania dotyczyły powiązania autyzmu i celiakii – genetycznie uwarukowanej nietolerancji glutenu. Celiakia jest bezpośrednim wskazaniem do wprowadzenia restrykcyjnej diety bezglutenowej. Celiakia nie wydaje się jednak występować częściej w grupie osób z ASD, w porównaniu do populacji neurotypowej. Niemniej spektrum autyzmu może być objawową manifestacją celiakii (15), stąd w przypadku dolegliwości jelitowych u osób z ASD warto wykonać diagnostykę w kierunku tej choroby. Obecnie bada się również szczególny podtyp przeciwciał przeciwko transglutaminazie tkankowej (TG6), które są markerem ataksji glutenowej, która może generować neurologiczną manifestację nietolerancji glutenu w ASD, jednak jest jeszcze mało badań w tym obszarze (16).
Dieta bezglutenowa w ASD w świetle badań naukowych
Do dzisiaj nie udowodniono, że dieta może działać terapeutycznie wobec objawów autyzmu. Istnieją pojedyncze badania, których autorzy obserwowali poprawę funkcjonowania w rożnych obszarach (interakcja społeczna, zdolności komunikacyjne, zachowania agresywne) dzieci z ASD na skutek eliminacji glutenu.
Badanie randomizowane na grupie 72 dzieci z ASD, z których 38 losowo przydzielono do grupy stosującej dietę bezglutenową i bezkazeinową wykazało poprawę w funkcjonowaniu psychospołecznym (interakcja społeczna, zdolności komunikacyjne) u dzieci, stosujących dietę przez minimum 8 miesięcy (17).
Autorzy systematycznego przeglądu literatury wykazali poprawę w funkcjonowaniu dzieci z autyzmem na skutek wdrożenia diety bez glutenu i kazeiny w porównaniu do grupy kontrolnej. Progres dotyczył objawów związanych z autyzmem, a także niewerbalnego poziomu poznawczego i rozwoju mowy. Istotna statystycznie poprawa dotyczyła takich problemów, jak: wycofanie i izolacja społeczna, zachowania stereotypowe, agresja i nieadekwatne do sytuacji reakcje emocjonalne, problemy z nauką i kontaktem fizycznym, zaburzony kontakt wzrokowy i brak reakcji na mowę. W grupie kontrolnej nie zaobserwowano istotnych statystycznie zmian.
Należy jednak zaznaczyć, że badania oryginalne, które obejmował ten przegląd, nie były przeprowadzone z randomizacją i obejmowały niewielkie grupy pacjentów (18). Inne zespoły badawcze dochodziły do podobnych wniosków, rekomendując, aby decyzja o takiej interwencji była podejmowana pod opieką profesjonalisty medycznego (19-20). Według Cochrane Database siła dowodów naukowych na skuteczność diety BGBK w autyzmie jest bardzo słaba (21). A to dlatego, że większość prac opiera się na małej grupie badanej, niektóre prowadzone były retrospektywnie, tzn. pytano rodziców wstecznie, czy wprowadzili w przeszłości dietę i jakie efekty widzieli (mocno zaburza to obiektywność oceny skuteczności diety), w wielu nie było randomizacji, czyli losowego przydziału do grup bądź nie było grupy kontrolnej.
Niektórzy autorzy wskazują, że zastosowanie diety BGBK może mieć największe uzasadnienie w podgrupie dzieci z ASD, którym towarzyszą dolegliwości z przewodu pokarmowego (22).
Jednak, przytoczone wcześniej obserwacje nie są wystarczające, aby formułować oficjalne zalecenia dotyczące wdrażania diety bezglutenowej i/lub bezkazeinowej dzieciom z autyzmem, które nie mają bezpośrednich do niej wskazań, jak celiakia lub nadwrażliwości na białka mleka krowiego (23,24).
Czy zatem nie warto wykluczyć tego białka z diety?
No i dochodzimy do punktu, w którym musimy ocenić korzyści i straty z takiej interwencji. Dieta bezglutenowa niesie bowiem ryzyku niedoborów pokarmowych – jeśli jest źle zbilansowana.
Polscy badacze porównali diety dzieci z autyzmem (n=50), które stosowały dietę bezglutenową (BG) i/lub bezkazeinową (BK) (n=27) lub tradycyjne żywienie (n=23) i zestawili z normami żywieniowymi na poziomie średniego zalecanego spożycia (EAR) lub wystarczającego spożycia w odniesieniu do danej grupy wiekowej (AI). Dzieci na dietach eliminacyjnych co prawda spożywały więcej białka roślinnego i nienasyconych kwasów tłuszczowych, w tym z rodziny omega-3, jednak problem niedoboru masy ciała znacznie częściej dotyczył dzieci stosujących diety eliminacyjne (30% vs 9%, p< 0,05) (25). Ponadto, wykluczenie glutenu, a więc wielu zbóż (pszenica, żyto, jęczmień, owies), zawierających FODMAPy – węglowodany fermentujące, może niekorzystnie wpływać na skład mikrobioty jelitowej (26), a tego raczej nie chcemy.
Wniosek jest oczywisty – wszelkie większe niż eliminacja słodyczy czy cukru modyfikacje dietetyczne u dzieci powinny być prowadzone ze wsparciem dietetyka. Warto też mieć świadomość, że dieta bezglutenowa, ze względu na duży udział ryżu i kukurydzy, może też być znacznie bogatsza w aresen i mykotoksyny.
Mam w tej kwestii podejście pragmatyczne – jeśli rodzic widzi absolutnie zero-jedynkową zależność, że bez glutenu dziecko czuje się lepiej w jakimkolwiek rozumieniu tego, czym jest „lepiej”, a po jego wprowadzeniu celowo lub przypadkiem następuje pogorszenie, np. dolegliwości jelitowych, agresji, czy zachowań autostymulacyjnych, wówczas ja nie widzę podstaw, aby zakazywać eliminacji glutenu.
Jednak pomoc w dolegliwościach gastrycznych nie zawsze oznacza wykluczenie glutenu. Przykładowo, jeśli dziecko ma SIBO, czyli zbyt dużą ilość bakterii w jelicie cienkim lub IMO, czyli zbyt dużą ilość metanogenów w przewodzie pokarmowym – samo wykluczenie jednego białka nie wystarczy, tutaj potrzebne jest leczenie antybiotyczne i bardziej eliminacyjna dieta niskofermentująca (np. dieta lowFODMAP).
Nie możemy też zapominać, że stosowanie specjalnej diety dla dziecka może być czynnikiem niezwykle stresogennym i stygmatyzującym (jestem inny niż koledzy, oni mogą jeść gluten, a ja nie). To jest ogromnie ważny czynnik, który może wpływać na poczucie własnej wartości (dziecko z ASD często czuje się „inne” niż rówieśnicy, a więc odmienna dieta tylko może wzmacniać takie poczucie).
Ponadto, ogromny odsetek dzieci z ASD ma selektywność żywienia, która w znacznym stopniu ogranicza jego dietę. Eliminując dodatkowe produkty bardzo łatwo o mocno niefizjologiczną dietę, która nie będzie oddziaływać korzystnie na rozwijający się organizm.
Podejmując decyzję o eliminowaniu jakichkolwiek pokarmów z diety dziecka z autyzmem (i nie tylko). Należy mieć na uwadze te wszystkie czynniki. Nasuwa się pytanie, na ile dodatkowa interwencja związana z eliminacją kolejnych pokarmów może przynieść jakąkolwiek korzyść, a na ile – przysporzyć dodatkowych problemów związanych z niewłaściwym żywieniem.
Zanim wykluczymy gluten
Jeśli decydujemy się wyeliminować z diety dziecka gluten, zanim to zrobimy, należy wykonać diagnostykę w kierunku celiakii, aby wykluczyć, czy poprawa w funkcjonowaniu dziecka nie wynika z tego, że poza ASD ma również chorobę trzewną. Przejście na dietę przed badaniami bardzo utrudnia proces diagnostyczny.
Dlatego zawsze każda próba interwencji dietetycznej powinna być poprzedzona diagnostyką. Dziecko może mieć też nietolerancję laktozy, alergię na białko jaja kurzego, czy każdego innego produktu. Wówczas eliminowanie glutenu nie wniesie absolutnie nic do terapii. Niezbędna jest też konsultacja ze specjalistą, który dobierze odpowiednie postępowanie.
Kiedy na pewno eliminować gluten u dziecka z ASD?
Istnieje kilka powodów do bezwzględnego eliminowania zbóż glutenowych gdy osoba ma stwierdzoną:
– dodatkowo celiakię – chorobę trzewną (na podstawie badań serologicznych, endoskopowych czy genetycznych)
– nieceliakalną nadwrażliwość na gluten (zazwyczaj diagnozuje się ją na podstawie objawów, wcześniej wykluczając za pomocą badań laboratoryjnych/ endoskopowych celiakię)
– alergię na białka zbóż glutenowych
Jeśli brak tych diagnoz, wprowadzenie diety powinno zostać rozważone przez specjalistę wraz z rodzicami, przy dokładnym rozważeniu potencjalnych korzyści i efektów szkodliwych.
Kiedy nie eliminować glutenu?
Nie ma zasadności eliminowania glutenu dziecku, czy osobie dorosłej z ASD, jeśli ta nie cierpi na żadne dolegliwości jelitowe i u której wykluczono jakąkolwiek formę nietolerancji glutenu. I oczywiście rozumiem postawę „mimo wszystko chcemy spróbować”. Każdy rodzic chce jak najlepiej pomóc dziecku i mieć poczucie, że zrobił wszystko, co mogło przynieść jakiekolwiek korzyści. Z moich obserwacji wynika jednak, że w takich przypadkach interwencja dietetyczna nie przynosi istotnej zmiany w funkcjonowaniu danej osoby.
Autorką wpisu jest dr n. med. Justyna Jessa. Jeśli interesują Cię kwestie związane z dietą w autyzmie, to zapraszam na jej stronę oraz do lektury jej książki.
Źródła
- American Psychiatric Association: Diagnostic and statistical manual of mental disorders 2000
- Hallmayer J, Cleveland S, Torres A et al. Genetic heritability and shared environmental factors among twins pairs with autism. Arch Gen Psychiatry 2011; 68: 1095-1102
- Heiss C.N., Olofsson L.E., The role of the gut microbiota in development, function and disorders of the central nervous system and the enteric nervous system, Journal of Neuroendocrinology, 2019
- Chloe X. Yap, Anjali K. Henders. Gail A. Alvares et al. Autism-related dietary preferences mediate autism-gut microbiome associations. Cell 2011, 184
- Molloy CA, Manning-Courtney P. Prevalence of chronic gastrointestinal symptoms in children with autism and autistic spectrum disorders. Autism 2003; 7: 165-171
- Valicenti-McDermott M, McVicar K, Rapin I et al. Frequency of gastrointestinal symptoms in children with autistic spectrum disorders and association with family history of autoimmune disease. J Dev Behav Pediatr 2006; 27: 128-136
- Finegold SM, Molitoris D, Song Y et al. Gastrointestinal microflora studies in late-onset autism. Clin Infect Dis 2002; 35: 6-16
- Parracho HM, Bingham MO, Gibson GR et al. Differences between the gut microflora of children with autistic spectrum disorders and that of healthy children. J Med Microbiol 2005; 54: 987-991
- De Angelis M, Piccolo M, Vannini L et al. Fecal micorbiota and metabolome of children with autism and pervasive developmental disorder not otherwise specified. Plos One 2013; 8: 10
- Adams JB, Johansen LJ, Powell LD et al. Gastrointestinal flora and gastrointestinal status in children with autism – comparison to typical children and correlation with autism severity. BMC Gastroenterol 2011; 11-22
- Li Wang, Yu-Mei Yu, You-Qi Zhang et al. Hydrogen breath test to detect small intestinal bacterial overgrowth: a prevalence case-control study in autism. Eur Child Adolesc Psychiatry 2018;27(2):233-240
- Heifert TA, Susi A, Hisle-Gorman E et al. Feeding disorders in children with autism spectrum disorders are associated with eosinophilic esophagitis. J Pediatr Gastroenterol Nutr 2016; 63: 69-73
- Esnafoglu E, Cırrık S, Ayyıldız SN et al. Increased serum zonulin levels as an intestinal permeability marker in autistic subjects. J Pediatr 2017; 188: 240-244
- Kalat JW. Speculations on similarities between autism and opiate addiction. J Autism Child Schizophr 1978; 8: 477-479
- Emma Clappison, Marios Hadjivassiliou, Panagiotis Zis. Psychiatric Manifestations of Coeliac Disease, a Systematic Review and Meta-Analysis. Nutrients 2020; 12(1):142
- Iain D. Croall, Nigel Hoggard, Marios Hadjivassiliou. Gluten and Autism Spectrum Disorder. Gluten and Autism Spectrum Disorder. 2021; 13(2): 572
- Whiteley P, Haracopos D, Knivsberg AM et al. The ScanBrit randomised, controlled, single-blind study of
a gluten- and casein-free dietary intervention for children with autism spectrum disorders. Nutr Neurosci 2010; 13: 87-100 - Knivsberg AM, Reichelt KL, Høien T et al. A randomised, controlled study of dietary intervention in autistic syndromes. Nutr Neurosci 2002; 5:251-261
- Gogou M, Kolios G. Are therapeutic diets an emerging additional choice in autism spectrum disorder management? World J Pediatr 2018; 14:215-233
- Marí-Bauset S, Zazpe I, Mari-Sanchis A et al. Evidence of the gluten-free and casein-free diet in autism spectrum disorders: a systematic review. J Child Neuro 2014; 29: 1718-1727
- Lyra L, Rizzo LE, Sunahara CS et al. What do Cochrane systematic review say about interventions for autism spectrum disorders? Sao Paolo Med J 2017; 132: 192-201
- Peretti S, Mariano S, Mazzocchetti C et al. Diet: a keystone of autism spectrum disorder? Nutr Neurosci 2018; 19: 1-15
- Piwowarczyk A, Horvath A, Łukasik J et al. Gluten- and casein-free diet and autism spectrum disorders in children: a systematic review. Eur J Nutr 2018; 57: 433-440
- Sathe N, Andrews JC, McPheeters ML et al. Nutritional and dietary interventions for autism spectrum disorder: a systematic review. Pediatrics 2017
- Tarnowska K, Lange E, Gruczyńska E i wsp. Wartość odżywcza diety dzieci z zaburzeniami ze spektrum autyzmu. Badania wstępne. Bromat Chem Toksykol 2016; 49: 653-658
- Hansen, Lea B S et al. A low-gluten diet induces changes in the intestinal microbiome of healthy Danish adults. Nature communications 2018; 9,1 4630